Óvulos, semen, embriones y el sueño de congelar el futuro
Artículos, leyes, reglamentaciones parche, ninguna parece ser suficiente para legislar de modo realista la reproducción humana asistida, incluida la gestación subrogada. Existen vacíos como por ejemplo, la cantidad de veces que puede usarse el mismo esperma donado o a quién pertenecen los embriones en caso de separación o cuánto tiempo conservar los embriones congelados. El debate institucional viene siendo postergado por presión de la iglesia católica y el provocado por el desconocimiento con que los medios tradicionales abordan el tema. El debate es urgente.
A los 36 años Claudia quiso conservar la posibilidad de gestar con sus óvulos y los congeló. Primero fueron diez días de inyecciones con estimulante ovárico, para que sus gametos crezcan y se aflojen. Después vino la sedación completa: se durmió en un consultorio y a los 15 minutos ya estaba de vuelta en sí. No sintió dolores, en ese momento ni después. El promedio de óvulos que se consiguen va de ocho a veinte, pero a Claudia pudieron extraerle solo dos aptos para fecundarse, que pasaron al instante a una heladera de nitrógeno líquido.
“Un año antes había tenido un aborto y eso removió muchas cosas que me llamaron a criopreservar”, cuenta Claudia. “Me habían sugerido hacerlo antes y no avancé porque me angustiaba muchísimo. Yo sabía que no era un riesgo, pero simbólicamente me sentía presionada. Parecía que había perdido el tiempo. Asociaba congelar óvulos con que tendría un hijo grande y sola, no era como me quería proyectar en ese momento”.
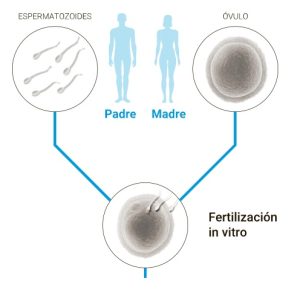
Existen dos categorías de Tratamientos de Reproducción Humana Asistida (TRHA). Los de baja complejidad -que realizan la unión de óvulo y espermatozoide en el cuerpo de la persona gestante- y los de alta complejidad, que son aquellos que unen óvulo y espermatozoide en un laboratorio y lo colocan luego en un vientre. Según el último informe procesado por el Registro Argentino de Fertilidad Asistida (RAFA) solo en 2018 hubo 12.229 ciclos de alta complejidad.
Para que sus reservas fueran más que dos óvulos, Claudia repitió la estimulación ovárica, aunque desistieron de hacerle la extracción cuando los análisis marcaron que los óvulos no resistirían. Entonces decidió probar con el método de baja complejidad y conservar sus dos óvulos congelados. Lo intentó cinco veces pero no prendían, así que a los 41 descongeló sus reservas. Se armaron dos embriones con donación de semen:
-Pensaba que era mi última oportunidad, pero uno de los embriones no sirvió y el que me transfirieron no prendió. Ahora a los 43 estoy pensando en la ovodonación, algo que quizá hubiera hecho de entrada si me lo explicaban sin subrayar tanto la calidad de mis óvulos y el tiempo que perdí -dice Claudia.

Suspenso -197°C
En uno de los cuartos de Cryobank y Ovogenetic hay unas diez heladeras cargadas de cápsulas con semen y óvulos en suspenso: no están vivos, porque sus funciones se paralizaron, pero tampoco muertos, ya que su material orgánico no se descompone. Cada heladera tiene entre 600 y 800 muestras catalogadas con un número que lleva a otros catálogos, donde se describen rasgos, color, antecedentes genéticos y edad. También hay algunos embriones sobrantes de fertilizaciones in vitro hechas en clínicas, aunque esa no es la especialidad del banco.
Siguiendo una guarda de espermatozoides estampados en la pared, está el laboratorio donde se analizan las muestras antes de freezarlas. Raymond Oses, director general, indica que destapen una de las heladeras. Sale humo:
-Se mantienen entre -80 y -197°C, el momento en que el nitrógeno líquido entra en ebullición. Con este sistema, aunque se corte la luz no pasa nada porque es independiente -dice.
El banco nació en 1988 y fue el primero en Argentina, cuando todavía no había ni ley ni aval de la comunidad bioética local. Oses sabía de cerca que el mundo estaba yendo hacia las TRHA. Después de recibirse de médico en Rosario pasó seis años haciendo especializaciones entre Chicago y California, donde el panorama era diferente y se estaba desarrollando tecnología. A su vuelta y con 32 años quiso implementar lo que había aprendido: consiguió los instrumentos y montó su lugar en un pequeño departamento que creció rápido, ya que era único en su especie y la demanda aumentaba año tras año.

Hoy las muestras de donantes llegan a las heladeras después de un procedimiento de mínimo seis meses. “Lo primero tanto en semen como en óvulos es hacer un análisis para ver el estado de salud de la persona, a lo que le siguen entrevistas psicológicas y otras generales para ver el contexto social. A los seis meses se vuelven a hacer análisis porque algunas enfermedades pueden tener ese periodo ventana para manifestarse”, dice Oses.
Una vez que está el visto bueno, mientras que los análisis se mantengan en orden, no hay límite para que el donante de semen deje material. En el caso de las personas con óvulos se recomienda no hacer el procedimiento más de seis veces -espaciadas cada dos meses- por lo invasivas que resultan las inyecciones y la extracción.
Quienes donan reciben una retribución económica que oscila los 2 mil pesos para semen y 40 mil para óvulos. “La cifra no puede equipararse a ‘comprar’, se calcula por todo el tiempo se toman en hacerse los análisis, gastar en horas de sus vidas y en transporte”, explica el director. En el caso de quienes no donan sino que quieren guardar semen, óvulos u embriones para usar en el futuro; el mantenimiento ronda los 30 mil pesos anuales. Las razones más comunes entre este grupo son la edad, la previsibilidad -si es que se van a someter a quimioterapias o vasectomías- o el mantenimiento de sobrantes de gestaciones por sustitución (también conocido como subrogación de vientre).

La ley y el deseo
El nombre completo de la llamada “Ley de fertilización asistida” es “Ley 26.862 de Acceso Integral a a los procedimientos y técnicas médico-asistenciales de reproducción médicamente asistida”. Fue sancionada en 2013 y, según explica la doctora en Derecho Marisa Herrera, uno de sus objetivos fue la equidad: “Hasta ese momento solo quienes contaban con recursos económicos podía intentar alcanzar la maternidad/paternidad a través de estos tratamientos, con la consecuente discriminación por razón socioeconómica en el derecho a formar a una familia”.
La ley reconoce la cobertura médica de la criopreservación de óvulos, semen, embriones y no discrimina si se trata de heteros o personas LGBT+. Al estar dentro del Plan Médico Obligatorio, las obras sociales tienen la obligación de cubrir hasta cuatro tratamientos anuales de baja complejidad y tres de alta complejidad, siempre con un intervalo de tres meses. También debería cubrirse en hospitales públicos, algo que en la práctica muchas veces requiere paciencia extra. La única condición es que los embriones o gametos congelados sean de un banco inscripto en el Registro Federal de Establecimientos de Salud (ReFES).

Aunque la ley exige la cobertura, las TRHA muchas veces terminan en judicialización por la línea que separa la “necesidad” de la cuestión “estética” o “social”. Lo sabe Nadia Parolín, abogada rosarina especialista en fertilidad que todas las semanas atiende casos: “Si tengo 30 y quiero ser madre a los 35 pero tengo un caso severo de baja reserva ovárica, la justificación es médica y la cubren. En el caso de que una criopreserve porque no quiere ser mamá ahora sino en cinco años, sin más, eso quizá no lo van a cubrir porque no lo estas justificando con una enfermedad, sino con un deseo de prorrogar la maternidad. Dependiendo la finalidad incluso está dividida la cobertura de óvulos, semen y embriones”.
El tiempo de permanencia en las heladeras es otro tema que cae en la interpretación subjetiva. Por lo general cuando se hace una fecundación in vitro se producen tres embriones, dos se congelan y uno se transfiere. “Si con el primero quedo embarazada, de hoy a un año hay que decidir qué hacer con los demás porque te dicen que no lo van a conservar a menos que te hagas cargo. Es poco tiempo para definir un proyecto familiar, debería legislarse sobre el mínimo y el máximo de las conservaciones para que sea igualitario”, dice Parolín.
Lazos de sangre
El artículo 563 del Código Civil y Comercial de la Nación indica que cuando una persona nace con donación de gametos debe constar en la inscripción del nacimiento. Y el 564 legisla un punto delicado y que despierta muchas tensiones: el derecho a la identidad genética. A simple requerimiento una persona puede obtener los datos médicos del/la donante, pero si por alguna razón quiere saber su identidad deberá iniciar un trámite judicial. Algunos bancos como el de Oses trabajan con programas de Donantes de Identidad Abierta, que permiten asentar de entrada la posibilidad de que los nacimientos conozcan todos los datos al cumplir los 18 años con solo presentar un escrito. ¿Esto significa que la persona querrá conocerlos? Ninguna garantía.

Otro punto a pensar es que si el material de un mismo perfil se implantara incontables veces, en un par de años habría pueblos enteros consanguíneos y dos grandes problemas: por un lado los genéticos, en el caso de que se crucen y tengan relaciones sexuales, y por otro el psicosocial, ya que en nuestra cultura el lazo sanguíneo sigue vinculado a la noción de familia. Este ítem no está legislado y frente al vacío la mayoría de los bancos toman la recomendación de la Sociedad Argentina de Medicina Reproductiva (SAMeR), que sugiere un límite de 25 embarazos con el mismo perfil cada 800 mil habitantes.
Las hipótesis a pensar son muchas. Un caso testigo que dio la vuelta al mundo por tratarse de figuras de Hollywood fue la pelea entre Sofía Vergara y Nicky Loeb, que estando en pareja congelaron dos embriones en una clínica de Beverly Hills. Tras separarse, él quiso que se implantaran en el útero de una nueva pareja y ella no quiso. Fueron a juicio y la Corte de Los Angeles le dio la razón a ella. En Argentina pasa lo mismo, los embriones están en un limbo judicial que tiene que resolverse caso por caso.
Previo a la sanción en 2015 del CyCCN la discusión sobre el destino de los embriones estuvo sobre la mesa, pero según Herrera, que fue una de las redactoras de la parte de Familia, esa batalla quedó postergada:
-Durante el debate fue quitado el artículo que pretendía resolver el tema por la fuerte presión de la iglesia católica y la cantidad de voces doctrinarias que se oponían. Y no nos olvidemos del tratamiento hostil que recibió en los medios de comunicación tradicionales. Recuerdo un altercado en la radio que protagonicé con el periodista Lanata en el que abordando la problemática de la fertilización post mortem inició el debate preguntándome por qué regulábamos “el holocausto y la posibilidad de permitir traer al mundo niños huérfanos”.

Para Herrera más que una nueva legislación es necesario animarse a interpretar la existente: “Los centros de salud -varios- se niegan al entender que en razón del silencio legal ellos estarían obligados a preservarlos excepto que una orden judicial los habilite a descartarlos, de allí la judicialización con las consecuencias negativas que se deriva de ello. ¿Acaso la justicia no debería estar ocupándose de otro tipo de problemáticas que sí son importantes para la sociedad?”. La respuesta a esta retórica puede variar dependiendo quien la conteste, lo cierto es que los argumentos contra la Interrupción Voluntaria del Embarazo se repiten cuando se habla de descartar embriones congelados o donarlos para la investigación científica. ¿Qué es una vida? ¿Cuándo empieza? ¿Quién decide? ¿Cuánto tiempo tendrán que estar los embriones congelados si nadie los quiere? ¿Y si alguien los quiere pero no le pertenecen? El debate es urgente, ya que la decisión caso por caso suma otro agotamiento a un sistema judicial que ya es lento. Demasiado.